虚血性心疾患:虚血性心疾患の外来治療(抗血小板薬の管理と二次予防)
急性心筋梗塞や狭心症のためにPCIを受け退院後の外来では、冠動脈のケアと冠危険因子の治療を行います。冠動脈のケアには、冠動脈の状態をチェックすることと抗血小板薬の管理があります。多くの場合、PCIを行った6ヶ月〜1年後に冠動脈造影検査(入院での検査)または冠動脈CT検査(外来での検査)を行って、「PCI部位に再狭窄を起こしていないか」を確認します。PCIを行った部位に問題がなければ、冠動脈のチェックはこの時点で終了です。PCI部位以外にも狭窄病変が残っている場合や、冠危険因子(高血圧症や高コレステロール血症・糖尿病など)のコントロールが不良で冠動脈病変の増悪が懸念される場合は、その後も6ヶ月ないし1年毎に冠動脈CT検査を行って「新たな狭窄病変が生じていないか」をチェックします。
虚血性心疾患(狭心症や急性心筋梗塞)には、PCI治療歴の有る無しに関わらず、血液を固まりにくくしてサラサラにする抗血小板薬が欠かせません。抗血小板薬は、虚血性心疾患のさまざまな局面において重要な役割を果たします。また、急性心筋梗塞の再発や狭心症の増悪を防ぐため、それらの原因とも言うべき冠危険因子を継続して厳しく治療する必要があります。以下の項では、虚血性心疾患の外来治療でとくに重要な「抗血小板薬の管理」と「冠危険因子の治療」について解説します。
抗血小板薬の管理
虚血性心疾患には、抗血小板薬が必須です !
抗血小板薬の一つめの役割は、狭心症が不安定化して急性冠症候群(ACS)になるのを防ぐことです。症状が出現する状況や症状の強さがほぼ一定で、病状が安定している狭心症のことを安定狭心症といいます。「階段をこの辺りまで登ってくると、いつものように胸が締め付けられる感じがする」というイメージです。安定狭心症の冠動脈には狭窄病変はありますが、それなりに安定しています。しかし、生活習慣が乱れたままで冠危険因子のコントロールが不良だと冠動脈の狭窄病変が不安定化して、プラーク(コレステロールがたまってできた動脈壁の隆起)が大きくなりその表面に小さな血栓が付着しやすくなります。この状態がさらに進行して冠動脈の内腔が血栓で塞がれるようになると、不安定狭心症や急性心筋梗塞などのACSをきたしてしまいます。抗血小板薬は、血小板がプラークの表面に付着して血栓を形成することを抑えるので、安定した狭心症がACSになることを予防します。
抗血小板薬の二つめの役割は、ACSの治療薬としての役割です。上述したように、ACSの発生には冠動脈の血栓が深く絡んでいます。急性心筋梗塞や不安定狭心症の薬物治療では、抗血小板薬が重要な役割を果たします。
抗血小板薬の三つめの役割は、PCI 後の「ステント血栓症」の予防です。ACSの予防や治療では抗血小板薬は1剤で充分ですが、冠動脈ステントを留置した後の「ステント血栓症」の予防のためには2剤の抗血小板薬(DAPT)が必要です。DAPTでは、アスピリンとP2Y12受容体拮抗薬を組み合わせて使います。P2Y12受容体拮抗薬は、クロピドグレル(プラビックス®︎)、プラスグレル(エフィエント®︎)などがよく使われます。
DAPTは、いつまで続けたらいいの?
薬剤溶出性ステント(DES)は、血管内皮細胞や平滑筋細胞の増殖を抑えて再狭窄を防ぎますが、細胞増殖の抑制が強すぎるとステント表面が組織で覆われずむき出しのままになる可能性があります。冠動脈ステントは生体にとって異物ですので表面に血栓が付着しやすく、いつまでも剥き出しのままだと「ステント血栓症」のリスクがいつまでも続くことになります。ですので、DESの治療が始まった当初、患者さんには「DAPTは、余程のことが無い限り死ぬまで続けた方が良いです」と説明していました。当時は、冠動脈ステントが血栓で詰まらないようにすることが最優先でした。
その後、DESの改良により細胞増殖が過剰に抑制されることがなくなり、「冠動脈ステントはしっかり血管組織に包まれ、しかも再狭窄は起こらない」ようになったので長期間のDAPTは不要となりました。そこで次にクローズアップされたのが、「抗血小板薬を1剤だけ服用している時より、2剤を併用している方が出血のリスクが高い」ということでした。つまり、「血が固まること(ステント血栓症)と出血リスクのバランスをいかに保つか」というのが次の課題でした。そこで、「ステント血栓症を増やすことなく、DAPTの期間はどこまで短くできるのか」を確かめるため、様々な臨床研究が国内・国外で行われました。その結果、血栓リスク(ステント血栓症が起こる可能性)が高くて出血リスクが低ければDAPT期間は1年間(下の図の4つの縦長四角の右から2番目)。出血リスクが高い場合(左から2番目の縦長四角)と、血栓リスクが低い場合(右はしの縦長四角)は、DAPT期間を1〜3ヶ月にまで短縮できることが実証されました*1。
DAPTの期間が終了した後は、狭心症の増悪や心筋梗塞の発生を予防するために抗血小板薬を1剤だけ継続する必要があります。次の課題は、「DAPTの期間が終了した後に、アスピリンとP2Y12受容体拮抗薬のどちらを残すべきか」ということでした。当初は、長年の実績があるアスピリンを継続していました。しかし、アスピリンは、P2Y12受容体拮抗薬に比べて抗血小板作用が弱く、消化管出血や脳出血などの弊害リスクがより高いというデメリットがあります。その後、P2Y12受容体拮抗薬もアスピリンと同じくらい、狭心症の増悪や心筋梗塞の発生を予防して虚血性心疾患の長期予後を改善することが実証されました。最新のガイドラインでは、とくにDAPT期間を短くした場合には、アスピリンではなくクロピドグレルやプラスグレルなどのP2Y12受容体拮抗薬を残すことを推奨しています*1。
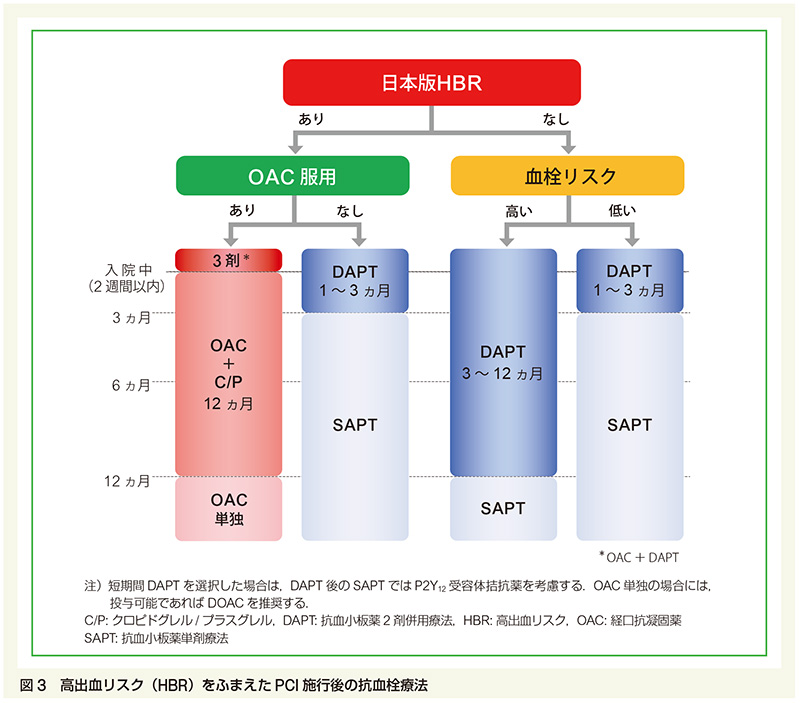
図の中の用語(略語)は、以下の通りです。
日本版HBR: 日本人において出血リスクが高いと報告されている高年齢・腎機能障害・低体重などの患者背景。
OAC: 経口抗凝固薬。
3剤: 抗凝固薬+アスピリン+P2Y12受容体拮抗薬の3剤併用。
OAC+C/P: 抗凝固薬と、クロピドグレルあるいはプラスグレルの2剤併用。
DAPT: 抗血小板薬2剤(アスピリン+P2Y12受容体拮抗薬)の療併用法。
SAPT: 抗血小板薬1剤の単独療法。
出典:冠動脈疾患患者における抗血栓療法(2020年日本循環器学会ガイドライン フォーカスアップデート版)
抗凝固薬が必要な患者さんでは、DAPTをどうすればいいの?
もう一つの大きな課題は、心房細動などのために抗凝固薬(血液凝固因子を抑える薬)が外せない患者さんがPCIを受けた場合に、「DAPTをどうすればいいのか」ということでした。抗凝固薬ではステント血栓症は防げませんし、DAPTでは心房細動に伴う脳梗塞を防ぐことはできません。従って、抗凝固薬が必要な患者さんがPCIを受けた際には、抗凝固薬と抗血小板薬を併用する必要があります。ですが、「抗凝固薬に2つの抗血小板薬を加えて、合計3つの抗血栓薬(抗凝固薬または抗血小板薬)をいっしょに使って大丈夫だろうか」という心配がありました。
抗血栓薬を2つ以上併用すると、出血のリスクが高まります。日本人におけるある臨床研究によると、抗血小板薬1剤を内服している場合の出血リスクを1とすると、抗血小板薬2剤を服用している場合の出血リスクは2倍となり、ワルファリンと抗血小板薬1剤を併用している場合は3.5倍に上昇しました。出血のリスクを考えると、抗凝固薬を服用している患者さんでは、DAPTの期間をなるべく短くするべきです。そこで、国内・国外で行われた臨床研究の結果を踏まえて、最新のガイドライン*1 では、抗凝固薬を服用している場合のDAPT期間はPCI直後の2週間以内にとどめ、その後は抗血小板薬を1剤に減らしてP2Y12受容体拮抗薬のみとし、1年後には抗血小板薬を中止して抗凝固薬だけにすることを推奨しています(上の図の左はしの縦長四角)。DAPTの期間は、びっくりするほど短くなりました。
抗血栓薬を服用中は、血圧を130/80mmHg未満にすべき!
脳出血を含む出血リスクは、欧米人に比べて日本人で高いことが知られています。抗血栓薬を服用している場合、脳出血を予防するためには、血圧をしっかり下げておくことが重要です。日本人における臨床研究において、抗血栓薬(抗凝固薬または抗血小板薬)を服用中の患者さんでは、血圧が130/80mmHg未満であると脳出血の発生が少ないことが示されました。ガイドライン*2 では、抗血栓薬を服用している患者さんでは、130/80mmHg(家庭血圧では125/75mmHg)未満の血圧が推奨されています。
虚血性心疾患の二次予防
心筋梗塞の再発を予防するため、狭心症がASCになることを予防するため、冠危険因子の管理(治療)は極めて重要です。とくに重視されるのは、高コレステロール血症(脂質異常症)、糖尿病、高血圧症です。それぞれを厳格に治療することも大事ですが、包括的に(さまざまな疾患や要因を総合的に)治療することがきわめて重要と考えられています。
冠危険因子で最も重視されるのは、高コレステロール血症です
冠危険因子の中で最も重視されるのは、悪玉コレステロールであるLDL-コレステロールです。高コレステロール治療薬の代表格はスタチン系の薬で、LDL-コレステロールを30〜50%と大幅に低下させます。スタチン系の薬には、ロスバスタチン(クレストール®️)、アトルバスタチン(リピトール®️)、ピタバスタチン(リバロ®️)などがあります。狭心症と診断された場合は、不安定化してACSにならないようにするためLDL-コレステロールを100mg/dl未満に下げることが重要です。さらに、ACSを起こした場合や、家族性高コレステロール血症・糖尿病の場合は、LDL-コレステロールの管理目標値を70mg/dl未満にすることが推奨されています。スタチン系の薬だけではLDL-コレステロールの目標値をクリアできない場合には、小腸からのコレステロール吸収を阻害する薬(エゼチミブ、ゼチーア®️)を併用します。スタチン系の薬とエゼチミブを併用すれば、ほとんどの患者さんでLDL-コレステロール70mg/dl未満を達成することができます。
糖尿病や高血圧もしっかり治療する必要があります
糖尿病に関しては、HbA1c:7.0%未満が目指すべき目標です。診察室での血圧は130/80(家庭血圧では125/75)mmHg以下に保つのが望ましいです。どの薬を飲むかはそれぞれの主治医の先生にお任せするとして、患者さんには生活習慣の改善をお願いしたいと思います。例えば、食事の見直し(食べ過ぎない、ゆっくり食べる、繊維の多いものを摂る)、体重の管理(太らない、できれば1〜2kgやせる)、適度の運動(毎日30分間歩く)などです。詳しくは、「生活習慣病」の高血圧症・糖尿病・高コレステロール血症の項もご参照ください。

ガイドラインから引用した、冠動脈疾患(=虚血性心疾患)の包括的なリスク管理とそれぞれの推奨レベルを示す表です。
虚血性心疾患の患者さんは、そうでない患者さんに比べて心臓血管イベントが起こるリスクが高いので、生活習慣の改善や食事療法に加えて薬物療法を厳格に行う必要があります。
高血圧症における降圧目標について、この表では「冠動脈疾患(=虚血性心疾患)を有する患者においては140/90mmHg以下」となっていますが、高血圧治療ガイドライン2019年(日本高血圧学会)では「一般的な治療目標として、75歳未満は診察室血圧 130/80mmHg未満、75歳以上でも140/90mmHg未満」とされています。糖尿病では、HbA1cを 7.0%未満に保つことが目標です。LDL-コレステロールの管理目標値は100mg/dl未満であり、ACSをきたした場合や家族性高コレステロール血症(FH)・糖尿病がある場合には70mg/dl未満とされています。
推奨クラスⅠは「有用であるというエビデンスがある、あるいは見解が広く一致している」、クラスⅡaは「エビデンス・見解から有用である可能性が高い」を意味します。
出典: 慢性冠動脈疾患診断ガイドライン(2018年改訂版、日本循環器学会)
*1:2020年日本循環器学会ガイドライン フォーカスアップデート版 冠動脈疾患患者における抗血栓療法
*2:高血圧治療ガイドライン2019(日本高血圧学会)
[虚血性心疾患 関連記事]



