虚血性心疾患:急性心筋梗塞の診断と治療
診断と治療については、急性心筋梗塞と狭心症に分けて解説します。
急性心筋梗塞の診断
急性心筋梗塞の治療で最も大切なのは、遮断された冠動脈の血流を一刻も早く回復させることです。従って、急性心筋梗塞の診断では、1分1秒も無駄にはできません。なので、血圧が低くて90mmHg以下であれば昇圧薬(血圧を上げる注射薬)を点滴しながら、呼吸の状態が悪ければ酸素吸入を行いながら、診断のための検査を進めていきます。検査の結果、急性心筋梗塞あるいは「急性冠症候群」と判断されれば、直ちに冠動脈造影検査(心臓カテーテル検査)を行います。さらに必要があれば、引き続きカテーテル治療を行います。
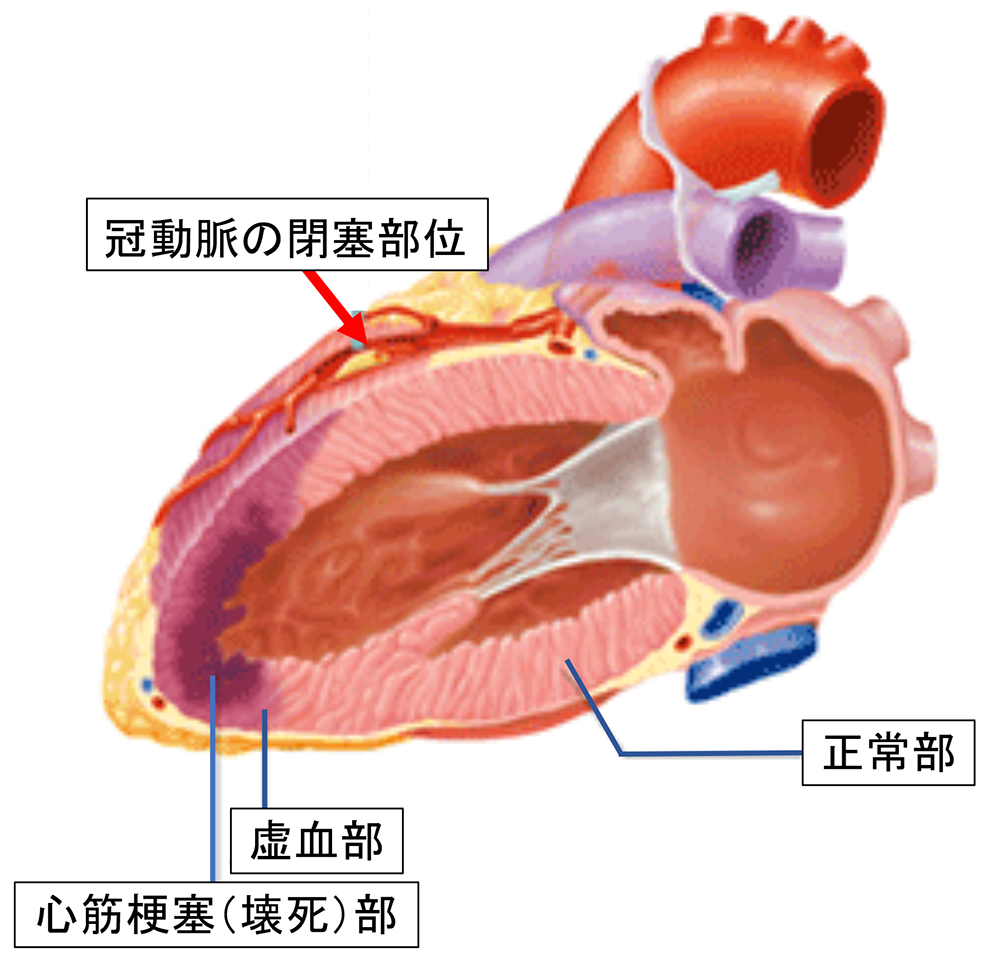
左前下行枝の閉塞で生じた急性心筋梗塞のイメージです。閉塞部位(赤い矢印)の下流に虚血部(紫色)が拡がっています。虚血部の中で壊死した心筋(濃い紫色)は血流が戻っても生き返りませんが、まだ壊死していない心筋(薄い紫色)は回復する可能性があります。壊死は時々刻々と拡がるので、1分でも早い血流再開が必要です。
出典:インフォームドコンセントのための心臓・血管病アトラス(一部改変)
急性心筋梗塞は、自覚症状、そして心電図検査と採血検査の結果などに基づいて診断されます。自覚症状については『虚血性心疾患とは?』の項ですでに述べましたので、以下にそれぞれの検査について解説します。
心電図検査と心エコー検査
心電図検査は、急性心筋梗塞の診断において簡便で確実な検査法のひとつです。 急性心筋梗塞では特徴的な心電図変化がみられるので、多くの場合、診断は比較的容易です。さらに心電図では、心筋梗塞の部位や発生からのおよその経過時間が推定できます。
しかし、心電図の所見が典型的でなく診断を下せない場合も少なくありません。そのような場合は、心エコー(心臓超音波)検査が有用です。心筋虚血になっている領域では心筋の収縮力が低下して動きが悪くなるので、心臓(左心室)の動きを確認すれば診断の重要な手掛かりが得られます。さらに、梗塞の範囲(大型か、小型か?)や、冠動脈の閉塞部位も推定できます。
血液検査
急性心筋梗塞では、壊死した心筋細胞が壊れて細胞内の成分が血液中に漏れ出てきます。診断に役立つこれらの細胞成分は血液マーカーといわれ、なかでもクレアチンキナーゼ(CK)と心筋トロポニンが代表的です。血液検査でそれらが増えていれば心筋梗塞の診断が裏付けられ、その数値が大きければ大型の心筋梗塞であることが分かります。
しかし、これらの血液マーカーが血液中で増えてくるのは、急性心筋梗塞症が発症してから5〜6時間後です。一方、患者さんが救急車で病院に運ばれてくるのは発症後2〜3時間以内が多いので、血液マーカーが診断に役立つ場面はそれほど多くないのが実情です。
冠動脈造影検査
急性心筋梗塞の最終診断を下すためには、冠動脈造影検査を行なって冠動脈の状態を正確に評価する必要があります。冠動脈には右冠動脈と左冠動脈の2本があり、大動脈の付け根からそれぞれ分岐します。左冠動脈は、根本から1〜2cmほどで左前下行枝と左回旋枝の2本に分かれます。冠動脈は、通常のレントゲン撮影では写りません。冠動脈の様子が見えるようするには、冠動脈に造影剤を注入しながらレントゲン撮影をすればよいのです。それが、冠動脈造影検査です。
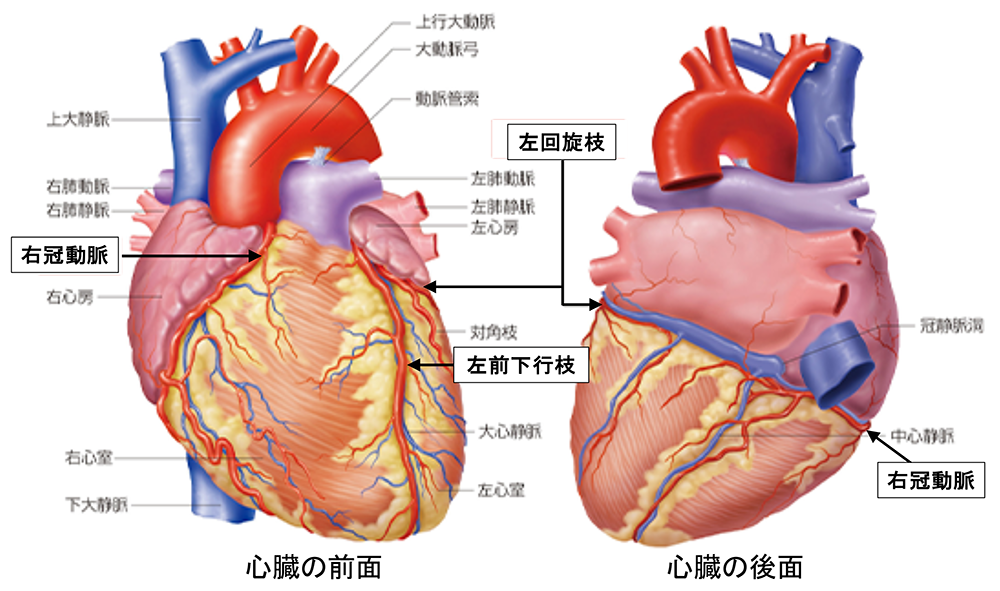
心臓の前面と後面の模式図を示します。
赤い細い血管が冠動脈です。冠動脈には右冠動脈と左冠動脈の2本があり、大動脈の付け根からそれぞれ分岐します。左冠動脈は、根本から1〜2cmほどで左前下行枝と左回旋枝の2本に枝分かれします。
出典:インフォームドコンセントのための心臓・血管病アトラス(一部改変)
冠動脈造影検査では、カテーテルという径1mmほどの細くて長い管(くだ)を使います。カテーテルを足の付け根の動脈あるいは手首の動脈から挿入して、大動脈の付け根(心臓の近く)まで進めて冠動脈の入り口に差し込みます。造影剤をカテーテルから冠動脈内に直接注入して、造影剤が流れる様子を動画撮影します。この動画撮影が冠動脈造影であり、冠動脈のどの部位が閉塞しているかが分かります。

正常の右冠動脈(左)と左冠動脈(中央・右)の冠動脈造影検査の写真です。中央の写真は左冠動脈を体の右前から、右側の写真は左前から撮影した写真です。造影剤により冠動脈の内腔が映し出されています。実際の造影検査では血流のため造影剤はすぐに流されてしまうので、このように冠動脈の全体像が映し出される(造影される)のは2〜3秒間ほどです。白い矢印が指しているのは、カテーテル(径1mm程の細くて長い管)です。
出典:インフォームドコンセントのための心臓・血管病アトラス(一部改変)
急性心筋梗塞の治療
急性心筋梗塞を発症した直後(超急性期)の治療
冠動脈が血栓で詰まったままだと、心筋の壊死がどんどん拡がっていきます。急性心筋梗塞治療のゴールデンタイム(心臓のダメージを小さくできるタイムリミット)は6時間と言われています。冠動脈造影検査で閉塞部位が確認され、発症から6時間以内であれば直ちに経皮的冠動脈形成術(PCI)というカテーテル治療を行います。発症から6時間以上経っていても(場合によっては、24時間以上経過していても)、冠動脈の血流を戻すことが妥当と総合的に判断される場合はPCIを行います。血流をより早く復旧できれば、心臓のダメージはより小さくてすみます。心臓のダメージが小さければ、心不全や重症不整脈などの合併症が減り死亡率も低下します。急性心筋梗塞を発症してすぐにPCIを受けることができれば、死亡率は5〜10%に抑えられます。
当院では冠動脈造影検査は行えませんので、急性心筋梗塞が疑われる場合には、筑紫地区の基幹病院(福岡徳洲会病院・済生会二日市病院・福岡大学筑紫病院)に救急搬送させていただいています。なお、カテーテル治療の詳細については、『経皮的冠動脈形成術』の項で解説したいと思います。
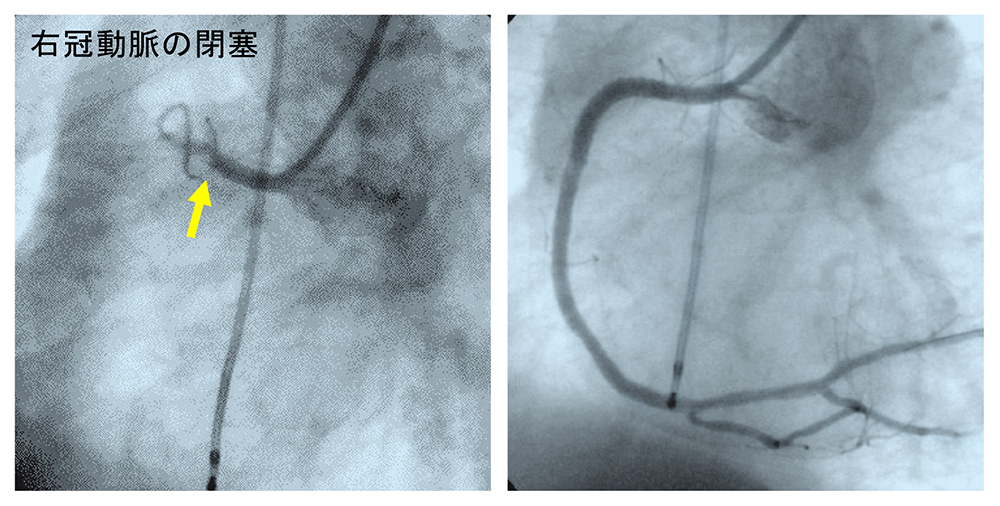
急性心筋梗塞の右冠動脈の造影写真です。
左側の写真では、右冠動脈の付け根近く(黄色い矢印)で血栓により内腔が完全に閉塞しているため、それから先が全く映ってきません。右側は、経皮的冠動脈形成術(PCI)で治療した後の写真です。右冠動脈の閉塞は解除され、右冠動脈の全体が映し出されるようになりました。
出典:インフォームドコンセントのための心臓・血管病アトラス(一部改変)
PCI治療後、病室に戻ってから(急性期〜慢性期)の治療
PCIにより血流を再開させた後の急性期の治療は、心室性不整脈や心不全などの合併症を早期に発見しそれらを迅速かつ適切に治療することです。発症直後の2〜4日以内は、集中治療室(CCU)で心電図をモニターしながら慎重に経過をみます。
急性心筋梗塞をPCIで治療するようになって合併症はぐんと減ったので、ほとんどの患者さんは問題なく順調に退院されます。それでも1%未満と稀ですが、機械的合併症という重篤な合併症が起こることがあります。機械的合併症は、心筋梗塞のため脆弱になった心筋が断裂することで起こり、左心室の壁(左室自由壁破裂)や左心室と右心室を隔てる壁(心室中隔穿孔)が破れて穴が開いたり、僧帽弁を支える乳頭筋がちぎれたりします(乳頭筋断裂)。多くの場合、緊急手術を行わないと救命できませんが、血圧が保てず状態不良のため手術できないことも少なくなく、手術できても助からないことがあります。
急性期を過ぎると一般病棟でリハビリを続けながら、急性心筋梗塞の危険因子である高血圧症や糖尿病・高コレステロール血症さらに喫煙などがないかどうかを調べます。喫煙習慣があれば禁煙を指導し、生活習慣病が見つかればそれらに対する治療(主に薬の内服)を開始します。これらの指導や治療は、「2回目を起こさない」という再発予防(二次予防)が目的です。退院後は、引き続き外来で心筋梗塞に対するケアと生活習慣病の治療を継続しますが、詳しくは『虚血性心疾患の外来治療』の項(来年早々に掲載予定)をご覧ください。
院長 岡部より一言

我が国で、PCIが急性心筋梗塞の治療法として導入されたのは1980年代でした。1990年代の初めには、急性心筋梗塞の治療法のスタンダートとなりました。PCIの導入前と導入後で、病気のありさまは大きく変化しました。PCIが導入される前は、冠動脈は血栓で詰まったまま、心臓には大きなダメージを残した状態で治療していました。なので、心不全や重症不整脈が高率に発生し、患者さんの病態は非常に重篤で不安定でした。私が研修医の頃、急性心筋梗塞の患者さんの主治医になると、病状が落ち着くまで3〜4日間、家に帰れないことはざらでした。
ところが、PCIが標準的な治療となってからは、急性心筋梗塞は全く別の病気になってしまいました。起こった直後は、血圧が下がったり重症不整脈が出てヒヤヒヤしても、PCI治療を受けて病室に戻った後はすっかり落ち着いて急性心筋梗塞であることが嘘のようになります。死亡率も大幅に減少しました。
サイドメモ:『ドア・ツー・バルーンタイム —急性心筋梗塞の治療のキーポイント!—』はこちら
[虚血性心疾患 関連記事]


